我的博文
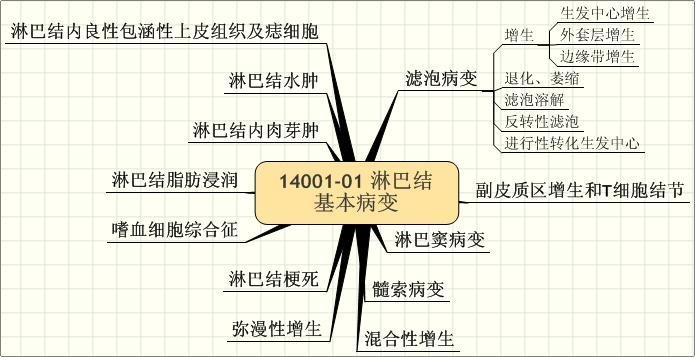
1401-01 淋巴结 基本病变.学习
| 回 章节目录 | 回 书总目录 |
第一节 淋巴结
一、基本病变
淋巴造血系统疾病 参考资料01 资料02 资料03 淋巴组织 组织学参考资料01 资料02
| (一)滤泡的病变 |
| |
| 1.增生 滤泡增生表现为滤泡的增大、增多和生发中心(又称Flemming center)形成。不仅限于皮质,也可扩展到副皮质,甚至髓质。 |
| 反应性淋巴增生(reactive lymphoid hyperplasia)(滤泡增生) 病例1
|
| (1)生发中心增生(即一般所谓的“滤泡增生”) 1)良性:主要表现为滤泡的数量增加,大小不一,但很少有“背靠背”现象。往往不限于皮质,实质内也遍布增生之滤泡。其形态除圆形,椭圆形和不规则形外,可互相融合而成哑铃状。外套层基本上都存在,因此滤泡境界清楚。生发中心里中心细胞和中心母细胞按不同比例存在。核分裂象多见。吞噬活跃,着色小体增多。细胞成分的多样性是与肿瘤性滤泡的重要区别之一。明暗区之分可以模糊不清,如果可辨则又是区别于肿瘤性的重要标志(图14.1)。 图14-l 淋巴滤泡增生 滤泡的数量增加,大小不一 主要疾病有: ①邻近炎症的部属淋巴结炎(如扁桃体炎、牙髓炎时的颈淋巴结炎)。 ②伴随于类风湿性关节炎、系统性红斑狼疮的淋巴结肿大。 ③梅毒性淋巴结炎。 ④淋巴结血管滤泡性增生。 ⑤HIV感染。 ⑥特发性滤泡反应性增生等。 某些疾病时增生滤泡可以出现一些特殊现象.如生发中心出现较多浆细胞和小T细胞(见于淋巴结血管滤泡性增生)、外套层与生发中心界限模糊、小淋巴细胞侵入生发中心呈半岛或岛屿状(见于持续性广泛淋巴结肿大综合征)以及生发中心里出现组织细胞肉芽肿(弓浆虫淋巴结炎)。 2)恶性:恶性增生的滤泡境界不清,“背靠背”地拥挤在一起。其外套层消失或者只剩薄层细胞,不完整地围绕滤泡。滤泡内某种生发中心细胞占绝对优势。核分裂象和天星现象都少于反应性增生滤泡。 滤泡性增生的诊断最重要也是最困难的是与滤泡性生发中心细胞淋巴瘤鉴别。 偏向于良性的形态特点如下: ①生发中心细胞成分的多样性。 ②着色小体的存在。 ③核分裂象多。 ④外套层清晰。 ⑤滤泡的大小形态不一。 ⑥滤泡主要分布于皮质。 ⑦滤泡齿突细胞(滤泡树突状细胞,follicular dendritic cell)数量多而且形成完整的网络。 |
| 皮肤淋巴组织增生(滤泡性)图例 ”吞噬活跃,着色小体增多“:滤泡生发中心的巨噬细胞吞噬活动增强---清除”异常的、不合格的“新增殖淋巴细胞活动增多---所谓的”星空现象“明显;如果“清除”现象减少或消失,则意味着有大量的异常淋巴细胞产生了、存留了,将会侵占正常的淋巴细胞的生存空间,“劣币驱逐良币”--淋巴瘤发生了。 所思:在学习淋巴组织的不同病变时,能不能与其他系统的病变进行对比思考?例如“乳腺导管上皮“起源的良性-恶性病变?”消化道上皮“”宫颈上皮“”子宫腺上皮“等来源的病变对照学习? 所想:淋巴组织病变中,是不是也有一个”增生“-"不典型-"”原位“肿瘤-”浸润“肿瘤这样类似的一系列形态学改变的概念? 对比学习:与反应性滤泡增生比较----- 滤泡性淋巴瘤(Follicular lymphoma) 形态特点 图例对比 (1)淋巴滤泡:大小较一致、排列拥挤、缺乏外套层、边界模糊 (2)生发中心(小淋巴细胞淋巴瘤中):模糊不清。 引注:需要记忆的 “偏向于良性的形态特点如下: ①生发中心细胞成分的多样性。 ②着色小体的存在。 ③核分裂象多。 ④外套层清晰。 ⑤滤泡的大小形态不一。 ⑥滤泡主要分布于皮质。 ⑦滤泡齿突细胞(滤泡树突状细胞,follicular dendritic cell)数量多而且形成完整的网络。 ” |
| (2)外套层增生:外套层增生表现为厚度增加,其厚度可大于生发中心的直径(图14-2)。 图14-2 淋巴滤泡外套层增生外套层增宽,其厚度可大于生发中心的直径 1)良性:增生的外套层小淋巴细胞核圆形,有时可轻度不规则。一般邻近滤泡的外套层不融合。见于“巨大淋巴结增生,透明血管型”。 2)恶性:外套层增宽扩展,并邻近滤泡往往互相融合。小淋巴细胞核不规则。有些滤泡由于切面未通过生发中心而表现为仅仅由小淋巴细胞构成的结节。见于“外套层细胞淋巴瘤“。 良恶性的鉴别要根据病变的总体改变以及免疫组化显示轻链限制性和cyclin-Dl的表达。 |
| 外套层增生 图例: 透明血管型 血管滤泡性淋巴结增生(Castleman病)-- 01(多图) 02 由于“外套层”细胞的增生(在正常的滤泡结构中含有初始B、记忆B和幼浆),生发中心相对缩小,所以在切面上可能看到“没有”生发中心或很小生发中心的细胞团区域(想起吃包子的笑话:说,包子皮厚馅少,第一口下去全是面,没吃的馅;第二口下去还是面,咬---过---了。) “套层增生”良恶性的区别重点: ①套层完整/融合 ②细胞核规则/不规则, 引注“良恶性的鉴别要根据病变的总体改变以及免疫组化显示轻链限制性和cyclin-Dl的表达” 参考文献:套细胞淋巴瘤的诊断和鉴别诊断
|
|
|
|
|
| (3)边缘带增生:一般淋巴结的滤泡由生发中心和外套层构成,看不到边缘带,但脾的滤泡常常包括有生发中心,外套层和边缘带三层结构。
图14-3滤泡边缘带增生 边缘带增宽,由单核样B淋巴细胞组成 1)良性:某些淋巴结炎可以出现边缘带增生,亦即既往所谓的“单核样B细胞”增生(图14-3)和“未成熟组织细胞”增生。 它具有鲜明的形态特点: ①总是成片出现而不是单个散在。 ②在外套层之外,但往往不形成完整的圈带。 ③核中心位,各个细胞都有一圈透明胞浆,所以核与核都保持相等的距离。 ④此片块中常杂有少数中性粒细胞。 典型者见于弓浆虫性淋巴结炎,艾滋病相关淋巴结肿大等。 2)恶性:详见“边缘带B细胞淋巴瘤”。 |
| 边缘带增生:marginal zone hyperplasia 图例: 01 弓浆虫淋巴结炎 图例01:
参考资料:01 参考文献: |
|
|
|
|
| 2.退化,萎缩,复旧 滤泡体积缩小(尤其生发中心),结构疏松。 各阶段生发中心细胞均明显减少,而仅剩少量滤泡齿突细胞,常伴有粉红色无定形物质沉着,甚至轻度纤维化,此乃所谓“焚毁( burn out)的滤泡”(图14-4)。这些都是以前曾经发生滤泡增生而后退化复旧的结果。可见于各种炎症以及肿瘤。淋巴结转移瘤和霍奇金淋巴瘤结节性淋巴
图14-4“焚毁(burn out)”的淋巴滤泡 生发中心缩小,结构疏松,各阶段生发中心细胞均明显减少,仅剩少量滤泡齿突细胞,伴有粉红无定形物质沉着,轻度纤维化。 细胞为主型的结节周围受压的残留淋巴结实质内以及浆细胞样淋巴细胞淋巴瘤和外套细胞淋巴瘤的肿瘤性浸润中常可找到个别残存萎缩的滤泡。 血管免疫母细胞性淋巴结肿大时可见典型的焚毁滤泡。 Castleman病中的复旧滤泡常常有一支小动脉从外套层插入生发中心,并伴有外套层增生增厚,小淋巴细胞成层排列,形成“行豆样”结构。 |
|
|
| 3.滤泡融解 表现为生发中心细胞减少,滤泡齿突细胞构成的网络破坏,外套层小淋巴细胞浸入,局部出血。见于艾滋病相关淋巴结病和人疱疹病毒-8(HHV-8)感染。 |
| 文献:Simultaneous lymph node involvement by Castleman disease and Kaposi sarcoma |
| 4.反转性滤泡 低倍下浅染的“生发中心”和深染的“外套层”位置倒置。少数滤泡性淋巴瘤肿瘤性滤泡的中心为深染的小核裂细胞,其周围的浅染区为大/小无裂细胞和反应性/肿瘤性单核样B细胞。 |
|
|
| 5.进行性转化生发中心(progressively transformed germinal center PTGC) 它与霍奇金淋巴瘤结节性淋巴细胞为主型有关.可出现在后者之前、同时或之后。此滤泡为边缘模糊的大结节。其中心有一小或中等大的生发中心,众多小淋巴细胞侵入其内。周围的外套层增生,与生发中心境界不清。结节里可见多倍型RS细胞变异型。 |
|
参考资料:01 |
| (二)副皮质区增生和T细胞结节 表现为滤泡减少而滤泡间区境界不清地扩大。小淋巴细胞和高内皮小静脉增生,有时此区内T免疫母细胞增生特别显著。 主要疾病有: ① 组织细胞性坏死性淋巴结炎( Kikuchi淋巴结炎)。 ② 皮病性淋巴结炎。 ③ 种痘后淋巴结炎。 ④ 药物(抗惊厥药,青霉素,灰黄霉素等)所致淋巴结肿大。 ⑤ 病毒感染(传染性单核细胞增多症等)等。 滤泡间区增生特别需要与霍奇金淋巴瘤和T细胞淋巴瘤相鉴别。低倍下淋巴结总体结构继续保存,病变中中性粒细胞浸润是偏向良性的相对参考。早期霍奇金淋巴瘤(特别是“滤泡间区霍奇金淋巴瘤”),T区淋巴瘤等滤泡都仍存在,淋巴结结构只是局部破坏,需要分外注意。这时要严格把握RS/H细胞的形态标准和免疫组化所见,然而还要注意CD30(+)未必限于霍奇金淋巴瘤,反应性增生中的活化淋巴细胞也可阳性。CD15( LeuM-l) -般不见于反应性增生,但是RS/H细胞也并不都阳性。T细胞标记( CD3,5,4.8)丢失和CD4(+)细胞与CD8(+)细胞之比>10:1或<1:3(正常应为2:1)曾经认为是T细胞淋巴瘤的特点,但计数不容易正确,尤其当组织细胞(CD4也阳性)数量多时更是如此。参考病史十分重要。必要时依靠分子生物学技术。 T细胞增生时偶尔可形成球状结节,而与滤泡相似,又称“三级结节”。为有别于B细胞属性,不称滤泡而称“结节”。 良性:滤泡间区(副皮质区)增生时T细胞集成境界不清的T细胞结节。又可称为“三级滤泡”(未受抗原刺激而由处女小淋巴细胞构成者为“初级滤泡”,生发中心出现后为“次级滤泡”)。 恶性:假结节性T细胞淋巴瘤中肿瘤性T细胞结节形成。 |
| 反应性副皮质增生:图例01
|
| (三)淋巴窦病变 表现为窦的扩张和充塞,有时良恶性的界线并不容易划分。肠系膜淋巴结常有不同程度的扩张。可分为良恶两组疾病。 1.良性疾病和病变有:良性窦组织细胞增生(图14-5)。常见于炎症和肿瘤的部属淋巴结;窦组织细胞增生伴有大块淋巴结肿大(Rosai-Dorfman Disease);郎格汉斯细胞组织细胞增生症;淋巴窦血管性转化(淋巴结血管瘤病);淋巴造影反应;Whipple病;印戒细胞组织细胞增生症等。 2.恶性疾病和病变有:恶性组织细胞增生症(恶网);Ki-I(+)间变性大细胞淋巴瘤;转移性肿瘤;白血病浸润;组织细胞肉瘤(真性组织细胞性淋巴瘤)。 |
|
|
| (四)髓索病变 反应性浆细胞增生时表现为髓索增宽,其中浆细胞大量增生。此时需要鉴别的是淋巴结浆细胞瘤和浆样淋巴细胞淋巴瘤。偶尔可碰到浆样淋巴细胞淋巴瘤时残存滤泡以及淋巴窦仍开放者导致混淆。淋巴结总体结构和幼稚的不典型浆细胞存在与否是鉴别的要点,免疫组化显示浆细胞CIg轻链限制性是最有力的证明。但要注意如果标本没有及时固定,细胞外液里的多克隆Ig可弥散进入细胞内,造成判断困难。 图14-5 良性窦组织细胞增生 |
|
|
| (五)混合性增生 某些疾病同时累及一个以上区域而表现为滤泡和滤泡间区增生,如EB病毒感染、弓浆虫淋巴结炎等。这种混合性增生一般不见于淋巴瘤,所以在诊断上也具有一定的意义。 |
|
|
| (六)弥漫性增生 当增生病变把淋巴结原结构,包括滤泡,都毁坏时称为弥漫性增生。见于一部分传染性单核细胞增生症、异常免疫反应和系统性红斑狼疮等。 |
|
|
| (七)淋巴结梗死 淋巴结具有丰富的动静脉,主要由门部进入淋巴结,另有一些自包膜穿入。淋巴结梗死在临床上表现为突然发生疼痛而肿大的淋巴结。其原因可能为各种血管的病变或因淋巴结邻近部位施行外科手术而导致淋巴结的血液循环障碍(图14-6)。 梗死区原来结构可仍保留,如“鬼影状”,网织纤维的支架仍可显示。包膜下多形核白细胞浸润。门部的血管内血栓形成。晚期则自包膜向内纤维化,淋巴组织再生,淋巴窦和血管“再通”。有时整个淋巴结变成一玻璃样结节。 实际工作中最重要应确定是否为一肿瘤性(原发性或继发性)坏死。最常发生的有免疫母细胞性淋巴瘤,转移性黑色素瘤,小细胞癌等。应努力从残存组织的形态找线索。当淋巴结的全部发生梗死而没有残存组织可作诊断时,仍应努力深入推敲,大约半数病例可在同时活检的其他淋巴结或后来再活检中发现恶性淋巴瘤,据统计都发生于两年内。另半数病例可能为“良性梗死”。 淋巴结梗死还要与坏死的肉芽肿病变相鉴别,如结核、梅毒、组织胞浆菌病、隐球菌病、孢子丝菌病等。有时感染累及了门部的血管也会引起梗死。此时则根据残剩组织的形态以及显示病原体来诊断,并且参考病史,实验室检查资料,及治疗反应等。 广泛的出血性坏死可见于重症白喉、急性链球菌淋巴结炎、炭疽等。坏疽性阑尾炎时肠系膜淋巴结偶尔亦可发生。 图14-6淋巴结梗死 淋巴组织坏死,可见细胞影子,包膜 下多形核白细胞浸润
|
|
参考文献 01 Lymph node infarction and its association with lymphoma: a short series and literature review |
| (八)噬血细胞综合征 反应性组织细胞在很多条件下可以被激活而吞噬红细胞,淋巴细胞等。肿瘤和非肿瘤都可能出现这种现象。本病最早于1939年Scott和Robb-Smitb所描述。此综合征可以非常凶险,甚至导致死亡,但是它不是组织细胞的克隆性或肿瘤性增生。 病毒感染时可发生发热、肝脾肿大、全血细胞减少、淋巴结肿大、双侧肺浸润、皮疹等。镜下在淋巴结、脾、骨髓、肝等都可见大量良性形态的组织细胞增生,并吞噬红细胞和其他血细胞(图14-7)。称为“病毒伴随噬血细胞综合征”(vrusassociated hematophagocytosis syndrome VAHS)。后来在细菌感染(包括结核)、霉菌感染、寄生虫感染时也发现类似现象,故更名为“感染伴随噬血细胞综合征”。发生于肿瘤的噬血细胞综合征见于T细胞淋巴瘤(血管中心性淋巴瘤、皮下脂膜炎性T细胞淋巴瘤、Tγ8细胞淋巴瘤、Lennert淋巴瘤等)、多发性骨髓瘤、毛细胞白血病、粒细胞白血病、霍奇金淋巴瘤,甚至乳癌、肺癌等上皮性肿瘤。输血后亦有发生的报告。好发于全身性疾病的晚期,它们往往有内源性(如家族性噬血细胞淋巴组织细胞增生症)或外源性(如器官移植而采用免疫抑制剂者)免疫抑制的基础。它的发生源于:①免疫抑制状态下正常细胞产生了过量的促吞噬因子或调节失控。②肿瘤细胞产生一种或数种促进单核巨噬细胞吞噬的细胞因子。通过体外培养证明,在淋巴母细胞淋巴瘤和血管中心性免疫增生性病变的培养上清液中存在着一种“诱导吞噬细胞现象因子”( Phagocytosis inducing factor PIF),而B细胞淋巴瘤及霍奇金淋巴瘤的培养上清液中没有这种因子。 本症很容易被误认为恶性病变,其后果可能也很严重,但本质上不是肿瘤。 图14-7 噬血细胞综合征 淋巴窦变宽,窦组织细胞增多,可见两个 吞噬了红细胞的组织细胞 |
| “噬血细胞综合征”又称“反应性组织细胞增生症(reactive histiocytosis)。
|
| (九)淋巴结脂肪浸润 淋巴结中散在脂肪细胞或少量脂肪组织存在是不少见的。老年性生理萎缩时淋巴结可为大量脂肪组织所取代,但体积可并不增大。肥胖者的淋巴结往往只剩周围一圈,甚至不完整的淋巴组织,如马蹄状,其余部分都是脂肪,此种淋巴结常见于乳癌根治切除标本(图14-8)。 图14-8淋巴结脂肪浸润 部分淋巴结髓质被脂肪细胞取代 偶尔淋巴结脂肪浸润的淋巴结增大,并可达相当程度,所谓“脂肪淋巴结”(Lipo lymph nodes)。文献中记载者都发生于肥胖病患者,最大的淋巴结达到7厘米,主要发生在盆/腹腔淋巴结。由于所剩淋巴组织极少,很容易误诊为“脂肪瘤”。 |
| 在乳腺癌腋窝淋巴结清扫时,病检倒是见过很多的“淋巴结脂肪浸润”,脂肪组织几乎吞噬了整个淋巴结,只剩下一点象“指甲”壳样的淋巴组织在边缘部分。
|
| (十)淋巴结内肉芽肿 淋巴结内出现肉芽肿可见于众多疾病,其中包括炎症和肿瘤。发生于炎症者有结核、类肉瘤、梅毒、麻风、克罗恩病、猫抓病、弓浆虫病、伤寒、花柳性淋巴肉芽肿等。肿瘤中出现肉芽肿者可见于霍奇金淋巴瘤和非霍奇金淋巴瘤,以及其他肿瘤的引流淋巴结。 |
| 结节病(类肉瘤)病例图示1
|
| (十一)淋巴结水肿 严重心力衰竭时内脏淋巴结均可肿胀。由于静脉压增高,淋巴液滞留在淋巴窦及髓质内。此时淋巴结增大、质软、红色、湿润、切面流出液体。 |
|
|
| (十二)淋巴结内良性包涵性上皮组织及痣细胞 它本身不引起任何病理作用。虽然与转移癌比远远为少,但是如果不熟悉它的存在,误诊的可能性是很大的。它以细胞分化良好,组织结构正常和不伴随间质反应为特征。 1.异位唾腺 发生在腮腺周围的淋巴结中是不少见的,大多数只有导管,罕见的情况下还可伴有腺泡。可以设想这些腺体成分出现在淋巴组织的背景中很容易认为是Mikulicz病(淋巴上皮病变)或者转移癌。同时也应注意从这些异位的腺体确实可以发生原发性腺癌。 2.异位甲状腺 除了邻近甲状腺峡部的中线Delphian淋巴结包膜中出现散在良性滤泡可能是在胚胎发育中第三/四对腮弓带进去的甲状腺组织而确属异位外,颈淋巴结中看到甲状腺滤泡,不管它分化多好,现在已经不再认为“异位”,而毫无例外地属于甲状腺癌转移。必须进一步寻找原发灶。 3.异位乳腺 常在腋下淋巴结发现。具有上皮和肌上皮双层结构是良性的特点。 4.异位苗勒氏管上皮,子宫内膜组织和蜕膜细胞异位的苗勒氏管上皮、子宫内膜组织(包括腺上皮及间质)可见于盆腔、腹腔和鼠鼷淋巴结。存在于淋巴窦,可形成乳头,甚至形成沙砾体,成为诊断难题。在妊娠妇女施行外科手术偶尔可以在腹腔/盆腔淋巴结发现成片的蜕膜细胞。其发生率可能并不太低,但在妊娠时一般不作腹腔/盆腔淋巴结活检。文献中所报告的病例是妊娠合并宫颈癌而施行子宫切除并双侧淋巴结清扫及剖宫产的特殊情况。蜕膜主要存在于边缘窦。异位的子宫内膜在妊娠前或妊娠中从于宫经淋巴管到达腹腔/盆腔淋巴结。蜕膜迄今尚无特殊特异性标志。识别它有赖于HE形态,并且EMA、CAM5.2、TPA( Tis-sue Polypepticle Antigen组织多肽抗原)等皆阴性。诊断意义在于不要误诊为转移癌,尤其在冷冻切片中。 5.异位胰腺 极少见的情况下在胰腺周围淋巴结内可见异位的胰腺组织,主要存在于包膜下。如果同时具有胰腺的内分泌及外分泌组织则不难识别。单独只有导管/腺体则容易误诊为转移性腺癌,尤其胰腺癌常常分化极高。此时应该注意细胞分化、核分裂、坏死等。必要时作免疫组化CEA、PCNA、Ki- 67,并结合临床确诊。 6.异位肠腺 偶尔在肠壁淋巴结中可见由杯状细胞及柱状细胞构成的肠腺,极其罕见。 7.异位肾小管 偶尔见于肾门淋巴结,常由远段曲管上皮细胞构成,分化好,易于和肾癌区别。 8.异位泌尿道上皮偶尔见于腹膜后或盆腔淋巴结,须和移行上皮癌鉴别。 9.异位胸腺组织偶尔见于肺门淋巴结及锁骨上淋巴结。特别需要注意Hassall小体和鳞癌的鉴别。 10.异位鳞状上皮:化生的鳞状上皮可见于头颈部,腹腔及盆腔淋巴结,此时与转移性鳞癌的鉴别成为十分重要,有时又不很容易的问题。上皮细胞的异形性、核分裂、坏死、角化不良、角化珠等皆是鉴别的要点,当然还要结合临床。头颈部淋巴结的鳞状上皮灶可能来自腮腺。 11.异位痣细胞可见于腋下、颈部和鼠鼷淋巴结、出现在包膜和小梁中。如果在淋巴结实质中或输入/输出淋巴管中发现则考虑为黑色素瘤转移。文献中曾有过淋巴结原发性黑色素瘤的报告。 |
|
|
| 补充资料: 病例文献 朗格汉斯细胞组织细胞增生症
|
|
|
我要评论




共0条评论