我的博文
2015版WHO肺部肿瘤组织学分类变化和争议
【背景】
10年来,随着EGFR突变和ALK重排的发现、相应靶向药物的应用乃至肺癌外科个体化切除理念的提出,肺癌的治疗步入精准医学时代。病理是医之本,与时俱进、紧随临床发展,方能更好地指导和服务于临床实践。2015版的WHO肺癌分类方法中融入了更多肺癌的遗传学信息,重视了免疫组化和分子诊断对肺癌分类的重要性;从多学科角度重新分类,整合了外科、病理学、肿瘤学、分子生物学和放射学等各个领域的集体智慧。病理分类的本意在于期望回答肺癌的本质。然而没有任何一种分类可以囊括肺癌的所有特性,任何一版的分类也都是阶段性的,需要接受时间的洗礼。病理分类的生命力在于指导治疗和预后,而不是病理学家专注于形态学的自娱自乐。William D. Travis根据细胞起源提出把类癌、小细胞肺癌和大细胞神经内分泌统归入神经内分泌肿瘤,争议巨大,可能因为这样的归类似乎并未改变小细胞肺癌EP,IP的传统治疗方案;但Travis仍然力排众议,运用IARC协会的力量推行肺癌WHO新分类,是希望新分类能与后续基于分子事件的临床试验更好的整合?其背后的用意、新版肺癌分类的生命周期,对肺癌精准医疗的推动作用,我们且拭目以待。

【主要变化概要】
1. 强调使用免疫组化IHC确定组织分型;
2. 重视肿瘤的分子分型,尤其对于晚期肺癌患者;
3. 参照2011年IASLC/ATS/ERS肺腺癌新分类对小活检和细胞学标本制定专门的组织分类;
4. 参照2011年IASLC/ATS/ERS肺腺癌新分类制定肺腺癌病理分型;
5. 严格限制了大细胞肺癌的诊断,只有手术大标本,没有明确的形态学和免疫表型的肿瘤才可分类为大细胞癌;将2014版大细胞癌中的多数亚型归于其他病理类型;
6. 鳞癌重新分类为角化型、非角化型和基底细胞样(需要IHC确定有鳞癌分化)3大亚型;
7. 根据细胞起源将神经内分泌肿瘤NET统归于一类;
8. 加入NUT癌(解释见下文)
9. “硬化型血管瘤”更名为“硬化型肺泡细胞癌”;
10. “错构瘤” 更名为“肺错构瘤”;
11. 间叶来源肿瘤新增“血管周围上皮样肿瘤PEComatous tumors”,包括3大亚型:1)淋巴管平滑肌瘤病;2)PEC瘤,良性(透明细胞肿瘤);3)PEC瘤,恶性;
12. 新增“肺粘液样肉瘤伴EWSR1-CREB1重排”;
13. 新增“肌上皮瘤和肌上皮癌版EWSR1重排”;
14. 强调WWTR1-CAMTA1融合有助于诊断上皮样血管内皮细胞瘤;
15. 淋巴来源肿瘤新增Erdheim–Chester综合症;
16. 将异位来源肿瘤,如生殖细胞瘤,肺内畸胎瘤,黑色素瘤,脑膜瘤归为一类。
【重点变化详细解读】
1.推荐广泛使用IHC用于肺癌组织分型。
因培美曲塞和贝伐单抗等仅在非鳞非小细胞肺癌中获批,这类严格限定组织学类型药物的广泛应用,对肺癌组织学明确分型提出了更高要求,IHC的应用将有助于明确组织学类型。
2.对于晚期肺癌,组织学和分子诊断应齐头并驱。
既往对于晚期肺癌穿刺小标本没有明确要求区分腺癌或鳞癌,因其治疗模式大致相同。近10年来,肺癌的分子靶向治疗要求更精确的组织学分类,如EGFR/ALK/ROS1等基因活化主要发生在腺癌,PD-1单抗Nivolumab仅仅在晚期鳞癌中获批。因此,对腺癌鳞癌的区分尤为重要。
3.小标本的合理利用。
首诊晚期的肺癌约占所有肺癌的2/3,多数患者为纤支镜或穿刺小标本,如何高效利用其进行病理诊断,分子分型和探索性研究给临床和病理医师带来了新的挑战,这就多学科之间统筹规划。

4.WHO肺部肿瘤组织学分类第一次为小活检和细胞学标本制定诊断标准。
既往,在小活检标本中,诊断为NSCLC-NOS(nototherwise specified)即非小细胞肺癌-组织学亚型不明确的约占30-50%,随着分子靶向治疗时代对组织学分型的更高要求,WHO推荐应减少NSCLC-NOS诊断。对于分化较好的腺癌或鳞癌,可以依靠HE染色确诊;而对于低分化肿瘤,需要IHC辅助诊断。目前,诊断腺癌公认的标志物为TTF-1和Napsin-A,鳞癌常见的标志物为P40,CK5/6,P63。将无明确腺/鳞癌形态特征,且不表达肺癌常见表面标志物的一类肿瘤定义为NSCC-NOS(非小细胞癌组织学亚型不明确),此时,需要结合病人的影像学特征,排除肺转移瘤的可能。这种形态学肿瘤,若其TTF-1表达阳性,我们称之为NSCC-NOS,倾向于腺癌;若p-40表达阳性,则称之为NSCC-NOS,倾向于鳞癌。下图汇总了小活检和细胞学标本的诊断流程。

5.沿袭2011年IASLC/ATS/ERS肺腺癌新分类制定肺腺癌病理分型。
1)对原位腺癌AIS和微浸润腺癌MIA制定专门的诊断标准,AIS/MIA的诊断必须基于完全切除的手术标本,小的穿刺活检标本不可诊断为AIS/MIA。
AIS诊断标准:
a.肿瘤最大径<=3cm;
b.单发结节;
c.完全沿肺泡间隔鳞屑样生长;
d.无间质,血管或胸膜浸润;
e.未见浸润性性腺癌特征;
f.肺泡内肿瘤细胞缺如;
g.非黏液性细胞为主(即II型肺泡上皮细胞或终末细支气管的Clara细胞),黏液性细胞少;
h.无明显核异常;
i.肺泡间隔增宽伴硬化
MIA诊断标准:
a.肿瘤最大径<=3cm;
b.单发结节;
c.沿肺泡间隔鳞屑样生长为主;
d.病灶中任一浸润病变的最大径<=5mm;
e.可测量的浸润成分定义包括:1.除扶壁样生长以外的组织学亚型(如腺泡样、乳头状、微小乳头状和实体性;2.肿瘤细胞君如肌纤维母细胞基质;
f.若肿瘤侵犯淋巴系统、血管、胸膜或含肿瘤坏死,则排除MIA;
g.非黏液性细胞为主(即II型肺泡上皮细胞或终末细支气管的Clara细胞),黏液性细胞少。

2)2011年IASLC/ATS/ERS肺腺癌新分类中描述性用语“为主”不再应用,如浸润性腺癌扶壁样生长为主,代之以定量描述“%”,若任意成分所占比例超过5%,应在病理诊断中进行详细报告。肺腺癌是一类异质性较大的肿瘤,每个肺腺癌标本中通常混合有多种形态的腺癌细胞。将腺癌成分进行定量,将有助于日后更好的进行不同亚型腺癌预后作用的研究。
3)不同亚型腺癌的预测和预后价值:
浸润性腺癌中实性和微小乳头状腺癌预后较差,是否具有更需要接受术后辅助治疗的倾向。多项关于AIS和MIA的观察性研究证实,几乎所有患者接受完全性切除后,肿瘤不再复发。对这类患者进行肺叶切除+纵隔淋巴结清扫是否最合适的切除范围?目前有关不同亚型肺癌接受亚肺叶对比肺叶切除的研究正在进行中。如下图所示。

4) 蟹足样生长的肺腺癌局限性切除需慎重:这类肿瘤能通过肺泡间空隙扩散转移,我们称之为STAS(spread through air spaces),其通常混合有微小乳头状腺癌,实性腺癌,可见单个细胞突破肿瘤边界浸润到肺间隔。下图示其典型镜下表现。回顾性研究显示,微小乳头状腺癌成份>=5%的肿瘤,进行局限性切除,会增加肿瘤复发风险。

6.鳞癌
因乳头状、透明细胞、小细胞等亚型发生率很低,这一分类将不再应用;鳞癌亚型依据有无角化株和细胞间桥等典型特征分为三大类:角化型鳞癌(可见任意比例的角化株形成)、非角化型鳞癌和基底细胞样鳞癌(基底细胞比例>50%)。现今,对于不同亚型鳞癌,暂无发现其有意义的预后或预测作用,但随着免疫治疗和鳞癌新靶点的探寻,今后病理亚型的作用值得研究。过去10年中,鳞癌的靶向治疗进展缓慢,鳞癌的肿瘤驱动基因谱较腺癌复杂,免疫治疗可能是未来几年来鳞癌治疗的曙光。下图总结了肺鳞癌中有希望的靶向治疗。

7.大细胞癌

8.神经内分泌肿瘤
将小细胞肺癌SCLC,大细胞神经内分泌癌LCNEC和类癌统一归类为神经内分泌肿瘤。显然,这三类肿瘤差别较大,类癌的高发人群,组织形态、患者预后和驱动基因谱等方面明显不同于SCLC/LCNEC。下表分类汇总了肺部神经内分泌肿瘤的主要特征,WHO推荐应用ki-67指数和核分裂计数来区分类癌与SCLC/LCNEC,类癌的诊断报告上应包括有丝分裂速度(n/2mm2)和有无肿瘤坏死。

肺部神经内分泌肿瘤的分类
分类的目的在于指导治疗,治疗效果检验分类的合理性。而今,大细胞神经内分泌肿瘤的治疗方案选择一直存在较大争议。Treat as a SCLC or NSCLC,that is the question.现阶段,我们缺乏高级别的证据来指导治疗,仅有少样本的回顾性分析提示选择SCLC治疗方案可能更优。
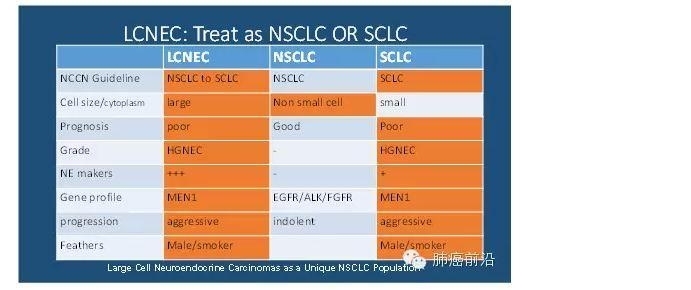
LCNEC的归属争议
针对NET的基因检测检测也正在进行,下图显示了NET 的重要分子通路,包括mTOR,生长抑素和抗血管生成等,期待在基因层面上更深入的探索有助于NET更好的分类和靶点探寻。

9.NUT肿瘤
NUT肿瘤指一类有NUT基因重排的肿瘤,位于15q14上的NUT基因常与19p13.1上的BRD4基因融合(占70%),此外常见的融合配体还有9q34.2上的BRD3基因(6%)。现今,报道的NUT肿瘤例数不足100例,NUT肿瘤侵袭性强,患者的中位生存时间只有7个月。
附:
【2015肺部肿瘤病理分类】
【上皮来源Epithelial tumors】
1.腺癌Adenocarcinoma
1)鳞屑样腺癌Lepidic adenocarcinoma
2)腺泡样腺癌Acinar adenocarcinoma
3)乳头状腺癌Papillary adenocarcinoma
4)微小乳头状腺癌Micropapillary adenocarcinoma
5)实性腺癌Solid adenocarcinoma
6)浸润性黏液腺癌Invasive mucinous adenocarcinoma
*混合浸润性粘液性和非粘液性腺癌 Mixedinvasive mucinous and nonmucinous adenocarcinoma
7)胶样腺癌Colloid adenocarcinoma
8)胎儿型腺癌Fetal adenocarcinoma
9)肠腺癌 Enteric adenocarcinoma
10)微浸润腺癌MIA Minimally invasive adenocarcinoma
*非粘液性Nonmucinous
*粘液性Mucinous
11)侵袭前病变 Preinvasive lesions
*非典型腺瘤样增生AAH Atypicaladenomatous hyperplasia
*原位腺癌AISAdenocarcinoma in situ:非粘液性Nonmucinous;粘液性Mucinous
2.鳞癌Squamous cell carcinoma
1)角化型鳞癌Keratinizing squamous cell carcinoma
2)非角化型鳞癌Non-keratinizing squamous cell carcinoma
3)基底样鳞癌Basaloid squamous cell carcinoma
4)侵袭前病变 Preinvasive lesion
*鳞状细胞原位癌 Squamous cellcarcinoma in situ
3.神经内分泌肿瘤Neuroendocrine tumors
1)小细胞肺癌Small cell carcinoma
*复合性小细胞癌 Combined smallcell carcinoma
2)大细胞神经内分泌癌Large cell neuroendocrine carcinoma
*复合性神经内分泌癌 Combinedlarge cell neuroendocrine carcinoma
3)类癌Carcinoid tumors
*典型类癌Typical carcinoidtumor
*不典型类癌Atypical carcinoidtumor
4)侵袭前病变Preinvasive lesion
*弥漫性特发性肺神经内分泌细胞增生Diffuseidiopathicpulmonary neuroendocrine cellhyperplasia
4. 大细胞癌Large cell carcinoma
5. 腺鳞癌Adenosquamous carcinoma
6. 肉瘤样癌Sarcomatoid carcinomas
1)多形性癌Pleomorphic carcinoma
2)梭形细胞癌Spindle cell carcinoma
3)巨细胞癌Giant cell carcinoma
4)癌肉瘤Carcinosarcoma
5)肺母细胞瘤Pulmonary blastoma
7. 其他和未分类癌Other and Unclassified carcinomas
1)淋巴上皮瘤样癌Lymphoepithelioma-likecarcinoma
2)NUT癌 NUTcarcinoma
8. 唾液腺肿瘤Salivary gland-type tumors
1)粘液表皮样癌Mucoepidermoid carcinoma
2)腺样囊性癌Adenoid cystic carcinoma
3)上皮-肌皮样癌Epithelial-myoepithelialcarcinoma
5)多行性癌Pleomorphic adenoma
9. 乳头状瘤Papillomas
1)鳞状细胞乳头状瘤Squamous cell papilloma
*外生型Exophytic
*内翻型Inverted
2)腺体乳头状瘤Glandular papilloma
3)鳞状细胞和腺体混合性乳头状瘤Mixed squamous and glandular papilloma
10.腺瘤Adenomas
1)硬化型肺泡细胞癌Sclerosing pneumocytoma
2)肺泡状腺瘤Alveolar adenoma
3)乳头状腺瘤Papillary adenoma
4)粘液状囊腺瘤Mucinous cystadenoma
5)粘液腺腺瘤Mucous gland adenoma
【间叶来源Mesenchymal tumors】
1.肺错构瘤Pulmonary hamartoma
2.软骨瘤Chondroma
3.血管周围上皮样肿瘤PEComatous tumors
1)淋巴管平滑肌瘤病Lymphangioleiomyomatosis
2)PEC瘤,良性PEComa,benign
*透明细胞瘤Clear cell tumor
3)PEC瘤,恶性PEComa, malignant
4.先天性支气管周围肌纤维母细胞瘤Congenital peribronchialmyofibroblastic tumor
5.弥漫性肺淋巴管瘤病Diffuse pulmonarylymphangiomatosis
6.炎性肌母细胞瘤Inflammatory myofibroblastictumor
7.上皮样血管内皮细胞瘤Epithelioidhemangioendothelioma
8.胸膜肺母细胞瘤Pleuropulmonary blastoma
9.滑膜肉瘤Synovial sarcoma
10.肺动脉内膜肉瘤Pulmonary artery intimal sarcoma
11.肺粘液样肉瘤伴EWSR1-CREB1重排Pulmonary myxoid sarcomawith EWSR1–CREB1 translocation
12.肌上皮肿瘤Myoepithelial tumors
1)肌上皮瘤Myoepithelioma
2)肌上皮癌Myoepithelial carcinoma
【淋巴来源Lymphohistiocytic tumors】
1.结外黏膜相关淋巴样组织的边缘区域的B细胞淋巴瘤(MALT型边缘区B细胞淋巴瘤)Extranodalmarginal zone lymphomas of mucosa-associated Lymphoid tissue (MALT lymphoma)
2.弥漫性大B细胞淋巴瘤Diffuselarge cell lymphoma
3.淋巴瘤样肉芽肿病Lymphomatoid granulomatosis
4.血管大B细胞淋巴瘤Intravascularlarge B cell lymphoma
5.郎格罕斯细胞组织增生症Pulmonary Langerhans cellhistiocytosis
6.Erdheim–Chester综合症/多骨型硬化组织细胞增生症Erdheim–Chester disease
【异位来源Tumors of ectopic origin】
1.生殖细胞瘤Germ cell tumors
1)畸胎瘤,成熟性Teratoma, mature
2)畸胎瘤,不成熟性Teratoma, immature
2.肺内胸腺瘤Intrapulmonary thymoma
3.黑色素瘤Melanoma
4.脑膜瘤Meningioma, NOS
【肺转移瘤Metastatic tumors】
【参考文献】
1. The 2015 World HealthOrganization Classification of Lung Tumors:Impact of Genetic, Clinical and Radiologic Advances Since the 2004Classification,2015
作者:Riesling
我要评论




共0条评论