我的博文
卵巢癌的病理诊断新进展(二)
作者:梅开勇
来源:微信公众号 病理会诊工作室
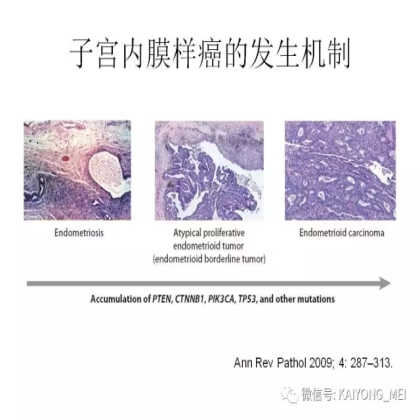
最常与子宫内膜异位症有关的肿瘤是子宫内膜样癌、透明细胞癌和低级别浆液性癌。有研究表明:与子宫内膜异位症相关的肿瘤具有比没有子宫内膜异位症相关的肿瘤更好的预后。与子宫内膜异位症相关的其他肿瘤如苗勒腺肉瘤,子宫内膜间质肉瘤和浆液粘液性交界性肿瘤。除了形态学的发现,新近的分子发现用于证明起源于子宫内膜异位症的不同类型的肿瘤。在子宫内膜样癌和透明细胞癌中,存在杂合性( Loss of Heterozygosity,LOH)的缺失。已在子宫内膜样癌中证实存在CTNNB1、PTEN、KRAS和ARID1a基因的突变。透明细胞癌的分子改变是存在ARID1A基因,PIK3CA和较不频繁的PPP2R1A和KRAS的突变。
子宫内膜样癌
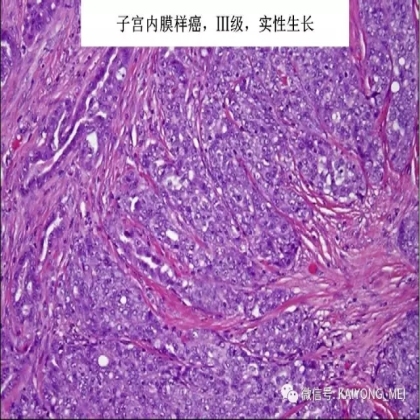
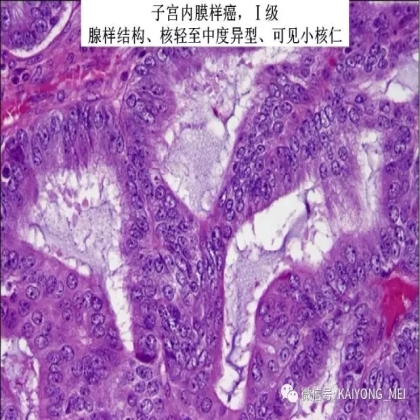
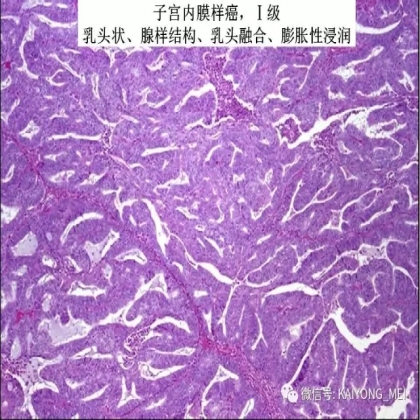
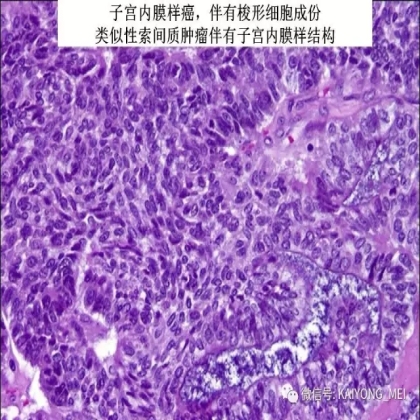
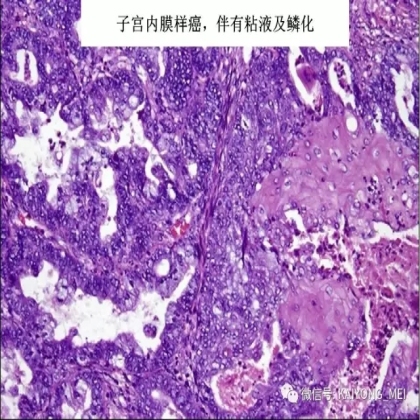
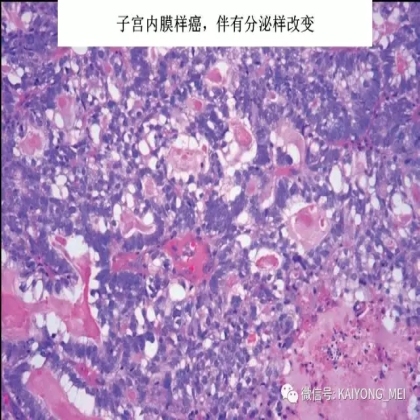
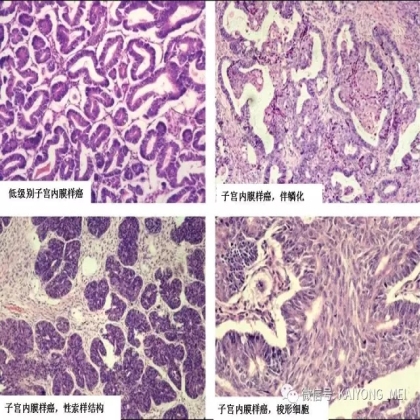
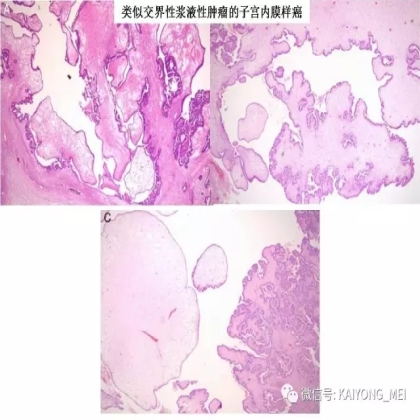
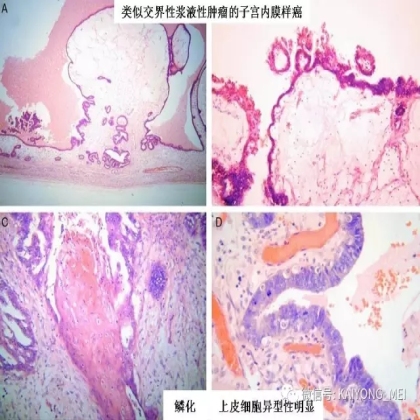
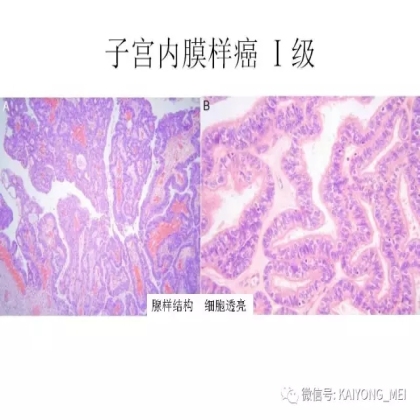
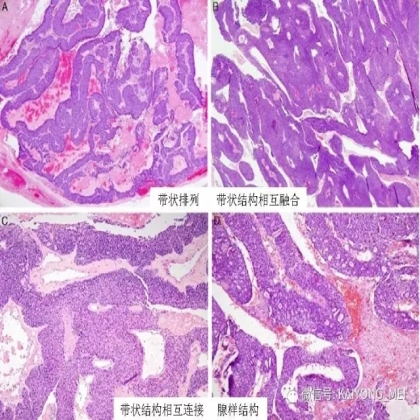
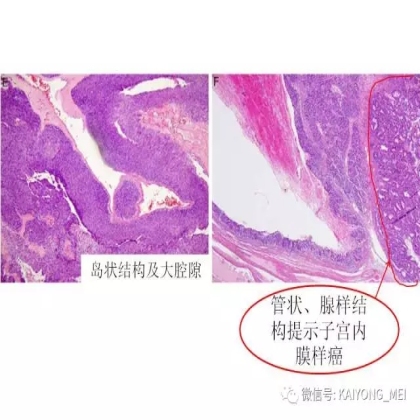
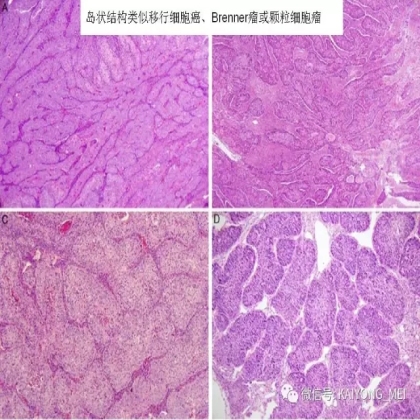
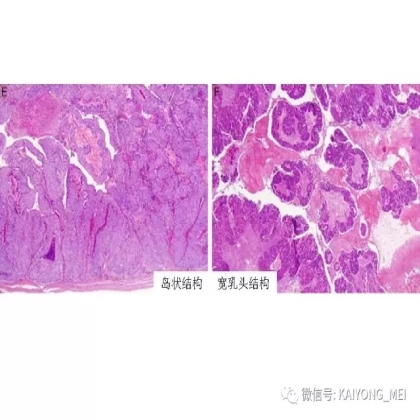
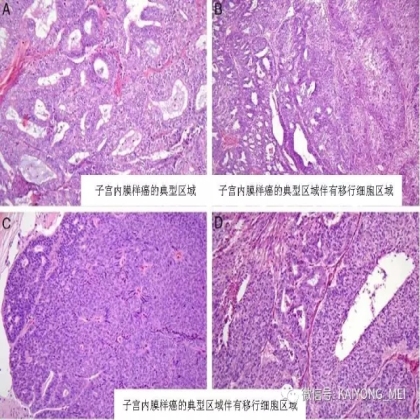
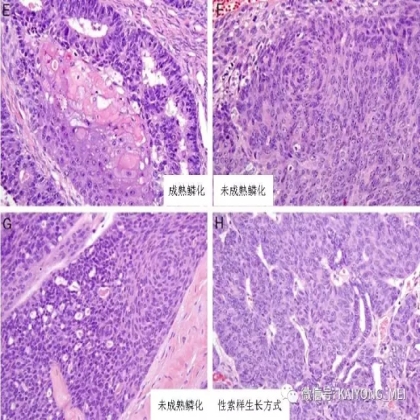
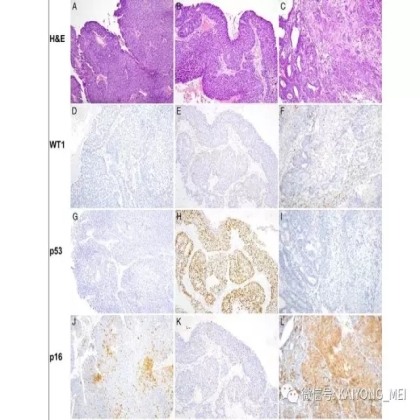
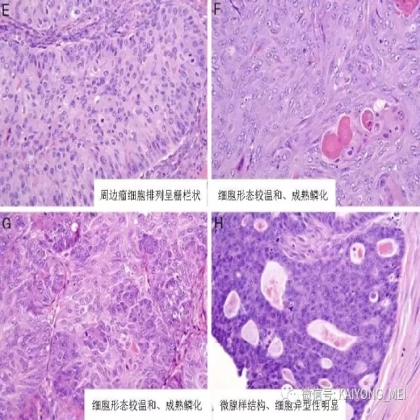
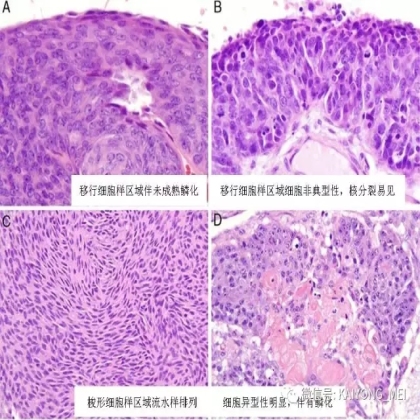
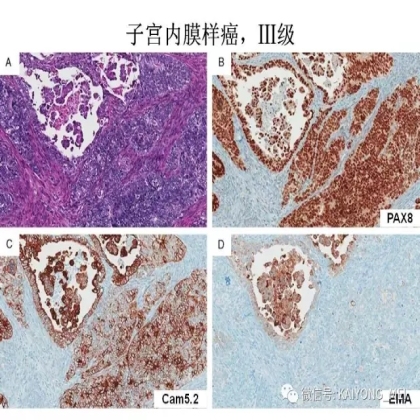
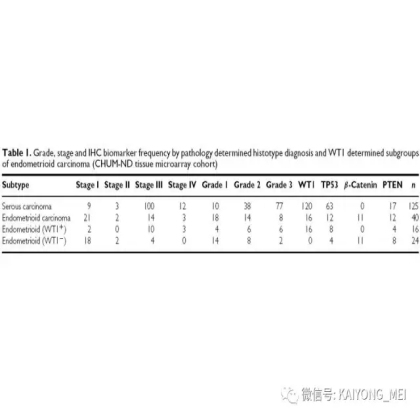
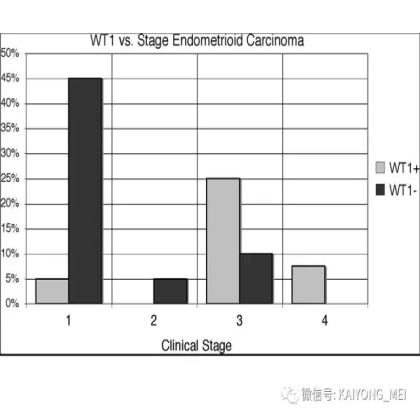
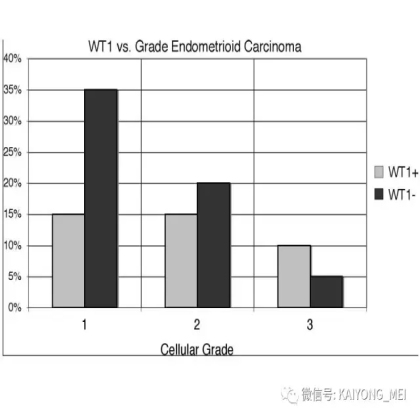
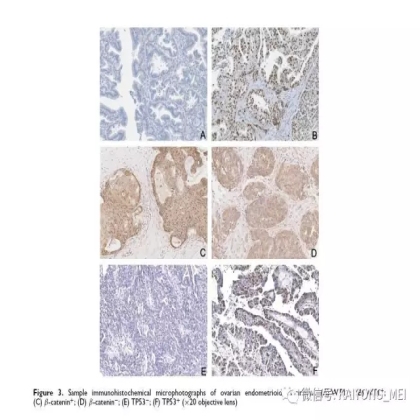
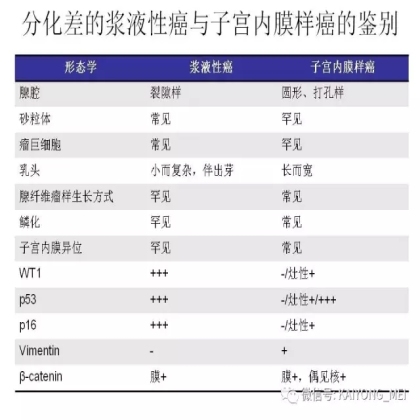
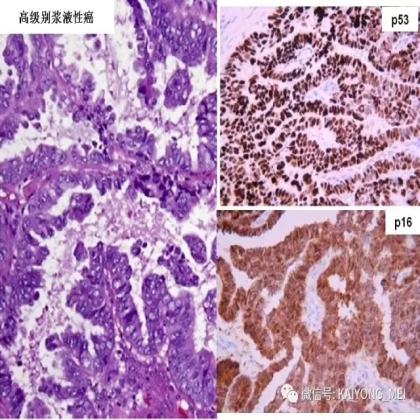
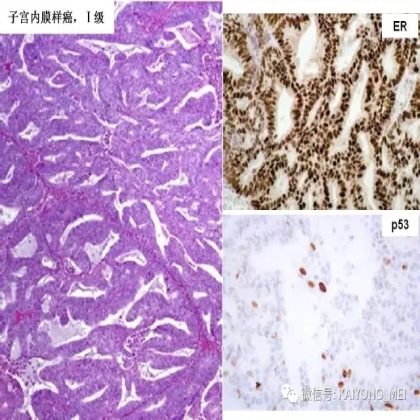
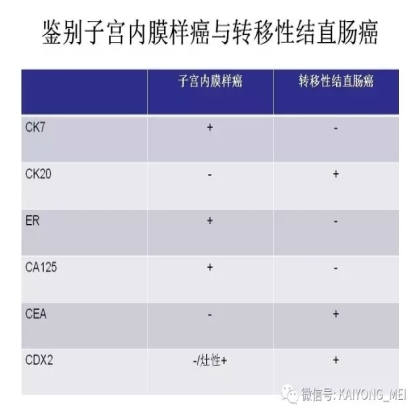
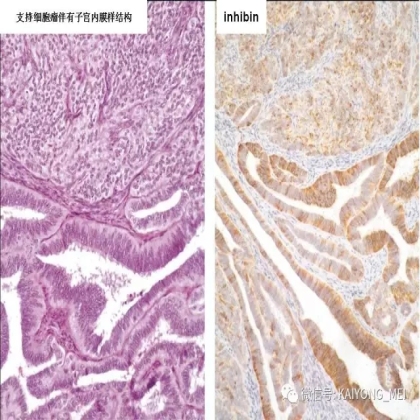
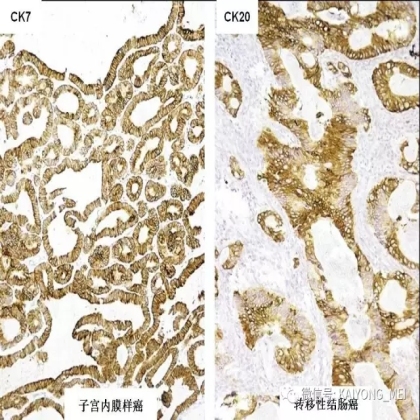
卵巢的子宫内膜样癌通常与子宫内膜异位症或子宫内膜样腺纤维瘤/交界性肿瘤相关。通常表现为局限于一侧卵巢肿块,即临床I期。在大多数情况下,子宫内膜样癌的诊断是基于背靠背腺体的存在,而不是破坏性浸润性改变。几种特征的组织学特征见于子宫内膜样癌,包括鳞状桑椹小体,粘液分化,透明细胞变,梭形细胞形态和分泌性改变,后者有时类似透明细胞癌。 子宫内膜样癌的最重要的鉴别诊断是转移性结直肠腺癌,这两种肿瘤之间的区别可以用免疫组织化学染色,子宫内膜样癌CK7、PAX8、ER和PR阳性,而结直肠腺癌CK20和CDX2阳性。值得注意的是,CDX2在子宫内膜样癌的鳞状细胞中可以是阳性的。区分高级别子宫内膜样癌与高级别浆液性癌较困难,特别是当肿瘤主要以实性生长时。 WT1,p53和p16的免疫染色是有帮助的,这些标记物通常在高级别浆液性癌中常是弥漫强阳性,而WT1染色在子宫内膜样癌中是阴性的,p16为斑块状染色阳性方式和p53的野生型染色。
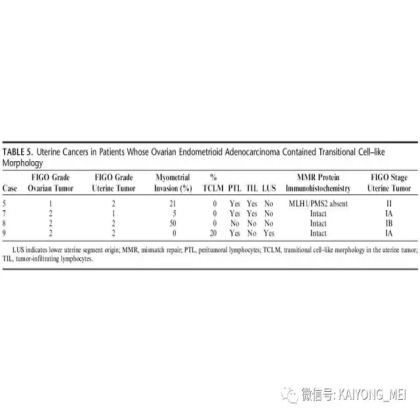
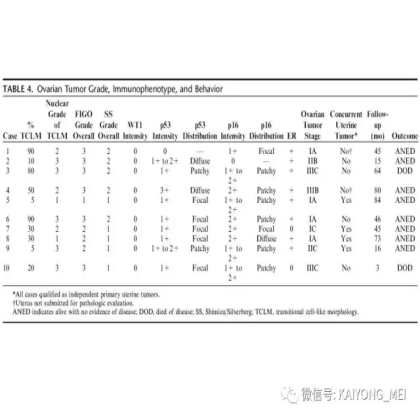
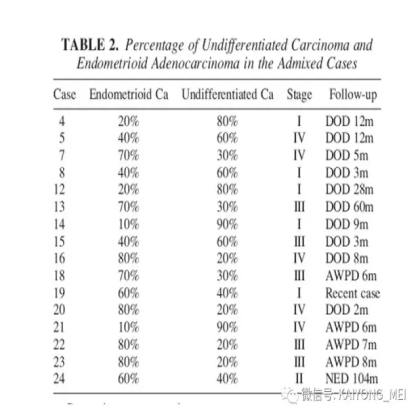
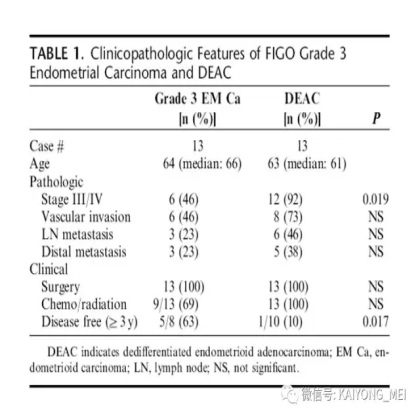
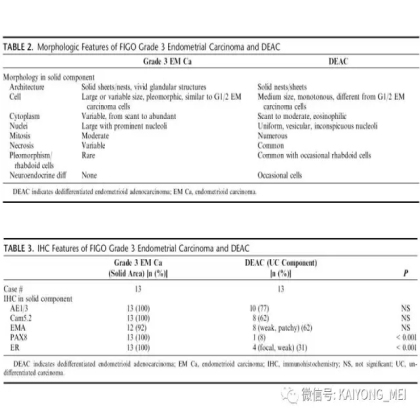
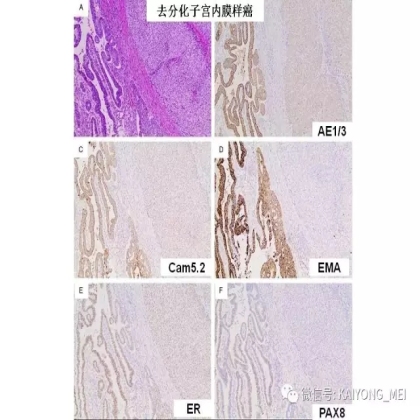
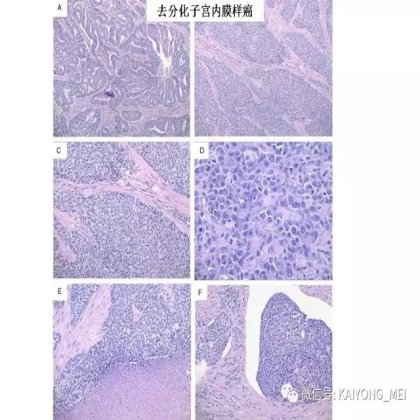
需要指出的是去分化癌的概念,即存在与低级别子宫内膜样癌相邻的未分化癌。这些肿瘤通常被误诊为子宫内膜样癌,FIGO分级为3级。这一形态学类型首先由Silva等首次报道,发现卵巢和子宫内膜的子宫内膜样癌中未分化癌成分的存在,无论百分比如何,都提示预后更差。在卵巢中,这样的肿瘤可以代表高级别浆液性癌谱的一端,或可以与低级别子宫内膜样癌相关。未分化癌的特征在于存在类似淋巴瘤的粘附性,单一形态的细胞。认识到这些肿瘤的形态学特征,特别是当与低级别的子宫内膜样癌相关时,提示这些患者具有明显更差的预后是重要的。未分化癌可以表达神经内分泌标志物,但是染色通常小于10%。神经内分泌标记物的弥散强阳性染色则提示高级别神经内分泌癌。子宫内膜样癌,特别是局限于卵巢时,具有良好的预后。如果患者已经明确是临床早期,密切随访是可接受的治疗选择。
大约10%的卵巢癌患者同时存在子宫内膜肿瘤,这可以从卵巢转移至子宫内膜或子宫内膜转移至卵巢,或者可以是卵巢和子宫内膜同时发生原发性肿瘤。
有利于同时发生的原发性肿瘤的组织学特征包括:
(1)肿瘤的组织学不同,(2)非浸润性或表面浸润性子宫内膜肿瘤,(3)无淋巴管、血管侵犯,(4)没有表面累及的卵巢肿瘤,(5)存在卵巢子宫内膜异位症,和(6)缺乏一种肿瘤从卵巢转移至子宫内膜或子宫内膜转移至卵巢的证据。
相反,具有淋巴管、血管浸润的子宫肌层深层的浸润,双侧卵巢多结节状浸润,尤其是卵巢门部及表面累及,或直接浸润至附件而又不存在卵巢子宫内膜异位的证据,提示卵巢肿瘤来自子宫内膜原发的转移。尽管有这些既定的诊断标准,但在某些情况下仍然不可能确定原发部位。
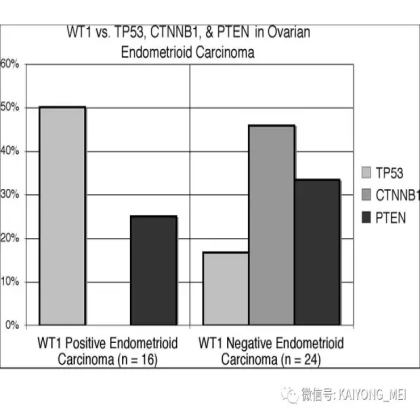
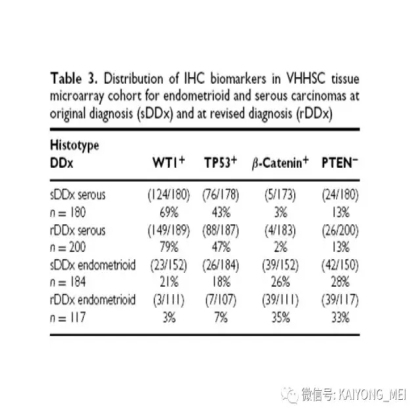
卵巢子宫内膜样癌最常见的分子改变是与CTNNB1和PTEN的体细胞突变相关。与子宫内膜原发的子宫内膜样癌相比,卵巢子宫内膜样癌具有类似的CTNNB1异常频率,但微卫星不稳定性和PTEN改变较不常见。














我要评论






共0条评论